Spastyczność jest często spotykanym powikłaniem po udarach, w porażeniu mózgowym, po urazach kręgosłupa (URK) lub głowy, u osób z przepukliną oponowo rdzeniową, stwardnieniem rozsianym (SM), stwardnieniem zanikowym bocznym (SLA), rdzeniowym zanikiem mięśni(SMA).
Jakkolwiek spastyczność najczęściej dotyczy mięśni kończyn, to może obejmować również inne partie ciała: korpus, mięśnie karku, twarzy, mięśnie miednicy, zwieracze pęcherza lub odbytu, struny głosowe i in. Nadmierne napięcie mięśniowe towarzyszące spastyczności i utrudniające jej leczenie jest objawem bardzo złożonym, w którym spastyczność jako „zjawisko zaburzonej kontroli czuciowo-ruchowej”, stanowi tylko jeden z aspektów.
Spastyczność jako zjawisko, o czym rzadko się mówi, ma wiele wymiarów:
- Neurologiczny – spowodowana uszkodzeniem komórek nerwowych w mózgu lub rdzeniu kręgowym modyfikacja połączeń synaptycznych w ośrodkach sterujących czynnością mięśni i postępująca neuropatia
- Histologiczny – zmiany w budowie i pobudliwości synaps, zmiany demielinizacyjne, dewaskularyzacja tkanki mięśniowej, spadek ilości mitochondriów, przebudowa struktury mięśni prowadząca do wzrostu ilości włókien fazowych i deficytu włókien tonicznych, włóknienie mięśni i zmiany w strukturze tkanki łącznej
- Metaboliczny – związany z pogorszeniem ukrwienia, obniżeniem podaży tlenu, białek budulcowych, nieprawidłową ekspresją neuromediatorów, obniżeniem ciepłoty, zaleganiem metabolitów
- Fizjologiczny – pogorszenie zdolności motorycznych (siły, stabilności napięcia mięśniowego, płynności ruchu, czasu reakcji), męczliwość, zaburzenia opróżniania pęcherza lub jelit.
- Psychoemocjonalny – związany z postrzeganiem własnych ograniczeń i szans na ich przezwyciężenie. Utrzymuje się silny stres i obawy o odzyskanie sprawności, mogą występować stany depresyjne
Żeby skutecznie przeciwdziałać spastyczności, trzeba uwzględnić każdy z tych wymiarów i zastosować adekwatne metody.
Punktem wyjścia do określenia metody dającej najwięcej szans na poprawę sprawności jest wiedza o tym, że jednym z podstawowych czynników decydujących o procesach życiowych komórek nerwowych i mięśniowych jest prąd, a architektem sterującym procesami naprawczymi za pośrednictwem szlaków nerwowych, jest mózg. To mózg, rozumiany jako sieć połączeń wielu ośrodków nerwowych aktywuje ciało wytwarzając prąd, a aksony nerwów przewodzą go tkanek.
Metodą niezbędną w leczeniu spastyczności jest rehabilitacja ruchowa, która najsilniej oddziałuje na mięśnie i stawy, ale jedynie w niewielkim stopniu na układ nerwowy. Mimo regularnej rehabilitacji ruchowej u wielu chorych spastyczność utrzymuje się lub powraca, co powoduje konieczność skorzystania z farmakoterapii lub zabiegów operacyjnych. Wzmożone i niestabilne napięcie w mięśniach generuje uszkodzony układ nerwowy i to jemu trzeba poświęcić więcej czasu niż mięśniom. Niezbędna w terapii spastyczności regeneracja mieliny nerwowej, rewaskularyzacja, normalizacja aktywności synaps, nie są możliwe do osiągnięcia za pomocą żadnej z metod rehabilitacji ruchowej.
Zapis EMG czynności spoczynkowej mięśni uda chorej z porażeniem spastycznym, z tak dużą spastycznością zginaczy uda, że chodzi na ugiętych nogach mimo systematycznego uczestniczenia od 20 lat w rehabilitacji wyglądał tak:
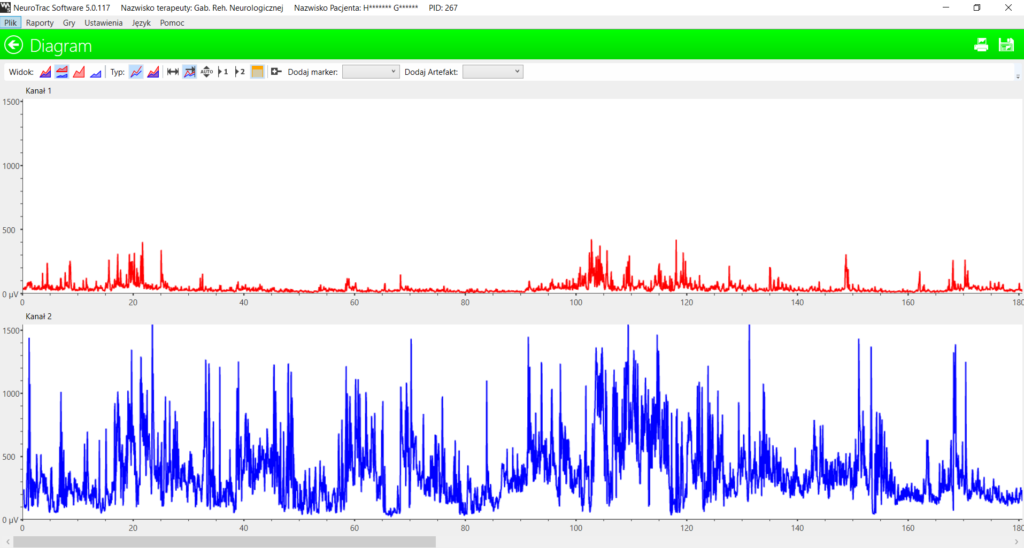
Górna część elektromiogramu reprezentuje mięsień prosty uda, dolna jego antagonistę, mięsień dwugłowy. Widoczna jest ogromna dysproporcja napięć. Chora leżąc, nie jest w stanie wyprostować nogi w stawach kolanowych. W wyniku realizowanych codziennie zabiegów stymulacji w połączeniu z ćwiczeniami rozciagającymi, elektromiogram przedstawiający napięcia mięśni już po trzech miesiącach terapii wyglądał tak:
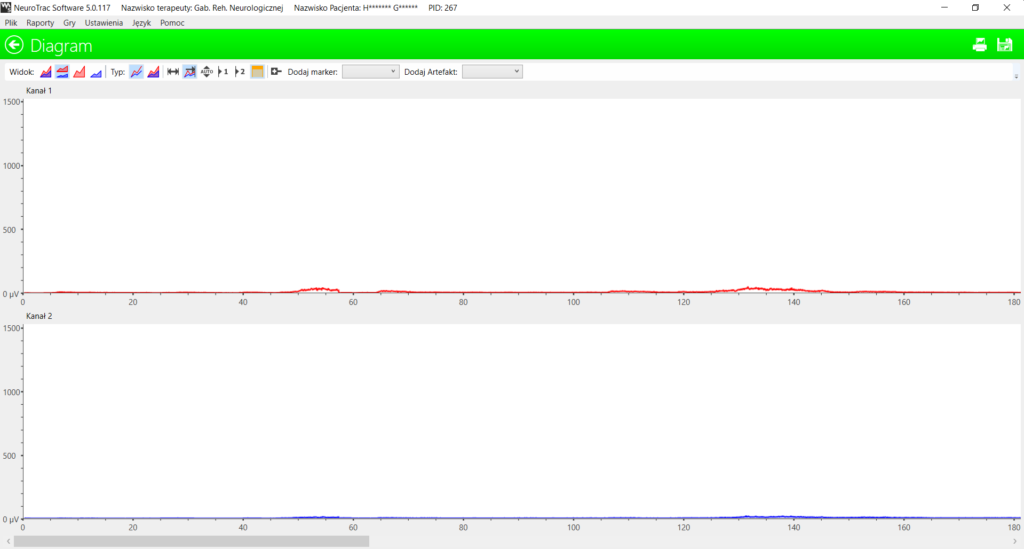
Oba elektromiogramy pacjentki są w tej samej skali : 0 – 1500 mikrovolt.
Zmienił się jednak nie tylko zapis EMG, ale czynność, ponieważ chora po trzech miesiącach odpowiednio skonfigurowanej stymulacji i ćwiczeń, była już w stanie całkowicie wyprostować nogi w kolanach i stać na prostych nogach.
Najlepsze efekty w leczeniu spastyczności można uzyskać jedynie łącząc rehabilitację ruchową z zabiegami stymulacji mięśni oraz ćwiczeniami sEMG-biofeedback, których również nie da się niczym zastąpić. W wielu badaniach naukowych, bardzo dużą poprawę funkcjonalną w zakresie chodu lub funkcji ręki, zanotowano u pacjentów po udarach, urazach rdzenia kręgowego, dzieci z porażeniem mózgowym i przepukliną oponowo-rdzeniową, stosujących regularnie elektrostymulacje i ćwiczenia EMG-biofeedbak. Stymulacje można stosowac już u noworodków a ćwiczenia biofeedback u wszystkich, zdolnych do koncentracji uwagi chorych ze spastycznością, bez względu na wiek. Dzięki wizualizacji zmian napięcia, mózg osoby ze spastycznością może się nauczyć prawidłowego sterowania napięciem mięśni.
O tym jak napięcie mięśni może ulec normalizacji pod wpływem zabiegów stymulacji i ćwiczeń EMG-biofeedback możesz poczytać również we wpisie o elektromiografii oraz o mózgowym porażeniu dziecięcym.
